הפטיטיס C
הפטיטיס C (באנגלית: Hepatitis C) היא מחלת כבד הנגרמת על ידי וירוס ההפטיטיס C, ממשפחת הפלאוויווירידה. מחלה זו שייכת לקבוצת מחלות הקרויה דלקת כבד נגיפית הנגרמת על ידי מספר וירוסים. הדבקה בווירוס הפטיטיס C התרחשה בעבר בעיקר דרך מנות דם נגועות, אולם לאחר קיום מבחנים סרולוגיים מתקדמים הסיכוי להידבק על ידי מנת דם נגועה הוא נמוך מאד ועומד, נכון ל-2012, על 1 למעל שני מיליון מנות דם. בנוסף להדבקה על ידי עירוי דם, ניתן להידבק באופן מילעורי (דרך העור), למשל על ידי הזרקת סמים, או חשיפה תעסוקתית או רפואית לדם (לדוגמה, חולי דיאליזה, או הידבקות של אנשי צוות רפואי שאז הסיכון עומד על 3% להידבקות על ידי מחט נגועה). ברוב המדינות, שכיחות הזיהום נעה בין 1% עד 2% מהאוכלוסייה, אולם קיימות מדינות עם שכיחות גבוהה בהרבה, כך למשל במצרים בה קיימת שכיחות הגבוהה מ-20% בערים מסוימות. וירוס זה אחראי ל-40% ממחלות הכבד הכרוניות והוא מהווה את האינדיקציה העיקרית לצורך בהשתלת כבד, היות שבמרבית המקרים הדבקה בווירוס מביאה להיווצרות מחלה כרונית של הכבד ("הפטיטיס כרונית").
וירוס הפטיטיס C
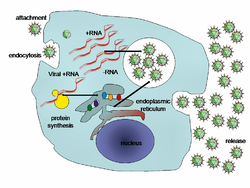
וירוס ההפטיטיס C הוא וירוס RNA, ממשפחת הפלאוויווירידה. וירוס זה מקודד ל-10 חלבונים ויראליים שונים. חלבונים אלו כוללים את חלבון הליבה, שני חלבוני מעטפת הקרויים E1 ו-E2, חלבון ממברנלי הנקרא p7 וחלבונים מבניים שונים. הווירוס עצמו לא עובר אינטגרציה לתוך הגנום של המאכסן, אולם הוא בעל זמן רפליקציה מהיר יחסית ( ויריונים ליום). הסיבה לכך שעדיין אין חיסון מפני וירוס זה נעוצה בעובדה שריבוי המוטציות בו מביאות לקושי בתגובה החיסונית כנגדו. גם כאשר נוצרים נוגדנים, הם לטווח קצר.
הפיזור של הווירוס בעולם קשור, בין השאר, במספר גנוטיפים של הווירוס המשתנים בהתאם לאזורים שונים בעולם וכן באופן התגובה לטיפול תרופתי. גנוטיפ 1 של הווירוס הוא הנפוץ ביותר בעולם, בעוד ששכיחותם של גנוטיפ 2 ו-3 נמוכה יותר. גנוטיפ 4 עיקרי בעיקר במצרים, גנוטיפ 5 קיים בדרום אפריקה, וגנוטיפ 6 בהונג קונג.
הבדיקות האימוניות הקיימות מזהות נוגדנים לחלבוני הליבה, וכן לאזורים NS3 ו-NS5 בנגיף עצמו במהלך זיהום אקוטי. האינדיקטור הרגיש ביותר להדבקה בנגיף הוא הנוכחות של RNA הנגיף. איתור RNA זה נעשה באמצעות שיטות מולקולריות (PCR למשל) ובתוך ימים מההדבקה, הרבה לפני הופעת הנוגדנים לנגיף, כאשר לאחר מכן תהיה עליה באמינוטרסנפראזות בכבד (עליה ב-ALT) ולאחר מכן עליה בנוגדנים לנגיף. עם זאת, אצל חולים במחלה כרונית לעיתים לא ניתן לאתר נוכחות של RNA.
פתוגנזה
התהליך בו מובילה ההידבקות בווירוס ההפטיטיס C לפגיעה בכבד קשורה הן לפעילות של תאי T והן לפעילות אנטי-ויראלית של ציטוקינים נגד תאי כבד הנגועים בנגיף. גורמים נוספים במערכת החיסון תורמים לבלימת התפשטות הנגיף, כגון מערכת החיסון הראשונית ותאים מסוג natural killer.
מבחינה פתולוגית, ניתן להבחין בהסננה של כל אונת הכבד בתאים מונונוקלאריים, בעיקר לימפוציטים קטנים, אולם גם תאי פלסמה ואאוזינופילים. מלבד הסננה זו, ניתן לצפות בנמק של תאי כבד, התרבות של תאי קופר (Kupffer cells), ורמות שונות של עימדון דרכי המרה.
בהפטיטיס C, ניתן לראות יחסית רמות דלקת נמוכות של תאי הכבד, אם כי קיימת עליה משמעותית באקטיבציה של תאים המצפים את סינוסי הכבד וכן אגרגציות של לימפוציטים ונוכחות של שומן.
תסמינים קליניים
 ערך מורחב – דלקת כבד נגיפית
ערך מורחב – דלקת כבד נגיפית
התסמינים הקליניים הנפוצים כוללים ירידה בתיאבון, הקאות, ובחילות המגיעות עם שינוי בחוש הטעם והריח, עייפות, חולשה, כאבי מפרקים ושרירים, כאבי ראש ולוע, פוטופוביה, שיעול ונזלת, ולאחר מכן הופעת הצהבת. שלב הצהבת מאופיין בהיעלמות מרבית הסימפטומים הקודמים, אולם לעיתים נצפית ירידה במשקל גם במהלך שלב זה. הכבד הופך להיות מוגדל ורגיש ולרוב יש כאבים ברביע הימני העליון שבבטן יחד עם תחושת חוסר נוחות. ממצאים נוספים שיכולים להיות כוללים חסימת דרכי מרה, הגדלה של הטחול או של בלוטות לימפה צוואריות. בשלב ההחלמה, התסמינים עצמם נעלמים, אולם התנרמלות של הבדיקות עלולה להימשך עד 3-4 חודשים.
אבחנה
אצל חולים עם הפטיטיס C, עליה חולפת ברמות אנזימי הכבד (אמינו-טרנספרזות) היא נפוצה.
אבחנה של הדבקה בהפטיטיס C נעשית על ידי הדגמה של נוגדנים מסוג anti-HCV, אם כי בהפטיטיס חריפה אצל עד 10% מהחולים לא ניתן לאתר בתחילה רמות נוגדנים אלו. במקרים שונים בהם לא ניתן לאתר נוגדנים אלו ניתן לבחון להימצאות של RNA הנגיף – בדיקה המאתרת את קיום RNA הנגיף בדם היא למעשה ה- gold standard לצורך הוכחת הידבקות בנגיף, וניתן להשתמש בה אפילו לפני שיש עליה ברמות האמינו-טרנספרזות אם חושדים בהדבקה. רמות אלו של הנגיף אינן משמשות מד לחומרת המחלה או לפרוגנוזה, אולם הן כן יעילות בהערכת מידת התגובה לטיפול בתרופות אנטי-ויראליות.
כל נבדק שנמצאו בדמו נוגדני anti-HCV חייב לעבור בדיקת PCR למציאת הווירוס בדם. אם הבדיקה הזאת שלילית במשך שלושה חודשים עוקבים יש להניח שהנבדק שייך ל-20% מהחולים שנדבקו בהפטיטיס C והבריאו.
אם בדיקת PCR חיובית יש לבצע בדיקה כמותית של הווירוס בדם (PCR - RNAׁׂ), הנקראת גם בדיקת העומס הווירלי. ההחלטה על מתן טיפול תלויה בעומס הווירלי ובעיקר במצב הכבד. ההחלטה על טיפול אינה תלויה ברמת אנזימי הכבד בדם אלא בהתפתחות לייפת בכבד המסוגלת להסתיים בשחמת ובאי ספיקת כבד. יש שלוש שיטות לקביעת רמת הלייפת בכבד:
- ביופסיה של הכבד ובדיקה היסטולוגית - בדיקה פולשנית.
- בדיקת Fibroscan - בדיקה לא פולשנית עם מכשיר אולטראסאונד בעל תכונות לבדיקת האלסטיות של הכבד הנמצאת ביחס ישר למידת הלייפת בכבד. התוצאות מבוטאות בדרגות F0 - F4 כאשר F0 זה כבד תקין ו-F4 הוא כבד צלקתי - שחמתי.
- בדיקת Fibrotest - בדיקת דם לא פולשנית בה בודקים מספר סמנים בדם ששיקלול רמתם בדם נמצא בהתאמה עד 95% לביופסיה הכבד בקביעת רמת הלייפת בכבד.
טיפול
טיפול בהפטיטיס אקוטית
במרבית המקרים, הידבקות בהפטיטיס C מובילה להיווצרות מחלה כרונית ("הפטיטיס כרונית"). עם זאת, אם המחלה מתגלה, נמצא כי מתן טיפול תרופתי מביא לירידה בשיעור החולים ההופכים להיות נשאים כרונים. על כן, לאחר תיעוד הידבקות לאחרונה במחלה יש לתת טיפול אנטי-ויראלי עם אינטרפרון אלפא במינון גבוה למשך תקופה של שבועות וחודשים (עד שנתיים). טיפול אגרסיבי זה הביא במחקרים מסוימים לתגובה וירולוגית משמעותית מבחינת ירידה בשיעור המחלה הכרונית (70% מהחולים ובמחקרים מסוימים שיעורים גבוהים יותר). הטיפול המקובל נכון ל-2012 הוא טיפול הניתן למשך 24 שבועות בתוך חודשיים עד שלושה חודשים ממועד ההדבקה בהפטיטיס C.
טיפול בהפטיטיס כרונית
כ-85% מן הנדבקים בווירוס הפטיטיס C יפתחו דלקת כבד (הפטיטיס) כרונית, כאשר בתוך 20 שנה, כרבע מחולים אלו יפתחו שחמת הכבד. שחמת הכבד מתרחשת גם אצל חולים שלא הציגו כמעט תסמינים וכן במצבים הכוללים תפקוד אנזימי כבד בנורמה. על כן קיימת חשיבות במעקב קליני מתמשך אצל חולים אלו. על אף האחוזים הגבוהים של מטופלים המפתחים מחלה כרונית, במרבית המקרים המחלה מתנהגת בצורה שפירה יחסית, ונוטה להתקדם בצורה איטית מאד יחסית. גורמי סיכון להתפתחות מחלת כבד מתקדמת כוללים גיל מבוגר יותר, משך הדבקה רב יותר (אשר נחשב בין גורמי הסיכון המשמעותיים ביותר), מאפיינים היסטולוגיים מתקדמים מבחינת מחלת הכבד וכן גורמי סיכון אחרים כגון מחלות כבד נוספות (מחלת כבד אלכוהולית, הידבקות משותפת בהפטיטיס B וכדומה). לעומת זאת, גורמים אחרים לא נמצאו קשורים לסיכון להתפתחות מחלה כרונית כמו למשל, מידת החריפות של הפטיטיס אקוטית, רמת עליית אנזימי הכבד או RNA הנגיף.
מבחינה היסטולוגית, יש חשיבות רבה למאפיינים היסטולוגיים בכבד כדרך להבין את הפרוגנוזה של המחלה. מטופלים עם נזק מועט לרקמת הכבד מציגים פרוגנוזה מצוינת יחסית והתקדמות מועטת לשחמת הכבד, ולהפך.
מבחינה קלינית, מטופלים הסובלים מהפטיטיס C כרונית יתלוננו בעיקר על עייפות. סיבוכים חוץ כבדיים (המתרחשים למשל בהדבקה כרונית בהפטיטיס B) פחות נפוצים בהפטיטיס C, למעט מצב הקרוי קריוגלובולינמיה והמקושר בין היתר בגלומרולונפריטיס ותסמינים נוספים. בנוסף לכך, הפטיטיס C נמצא מקושר לתסמונת סיוגרן, סוכרת סוג 2 והתסמונת המטבולית כמו גם מצבים עוריים מסוימים (lichen planus) או porphyria cutanea tarda. יש גם הפרעות נפשיות הקשורות לזיהום בהפטיטיס C.
בבדיקות מעבדה לעיתים ניתן למצוא נוגדנים עצמיים הדומים לנוגדנים הקיימים במחלת כבד אוטואימונית (נוגדני LKM1), אשר לעיתים מבלבלים עם האבחנה הקלינית.
חולים בהפטיטיס C מועמדים לטיפול תרופתי אנטי-ויראלי כאשר הם מציגים רמות הניתנות לאיתור של הנגיף בדם, RNA (עם או ללא עליה באנזימי כבד), וכן בעלי תמונה היסטולוגית בכבד המדגימה תהליך של פיברוזיס (אם כי כיום ישנם מרכזים בעולם אשר מטילים ספק בחשיבות נטילת הביופסיה טרם הטיפול, בעיקר לאור ההתקדמות במרקרים שונים המבטאים מחלת כבד ללא צורך בהתערבות פולשנית כגון נטילת ביופסיה). יצוין כי נטילת ביופסיה טרם הטיפול במחלה עדיין נותרה בעלת חשיבות ונעשית ברוב המקרים כדרך לספק אינפורציה רבה על התקדמות המחלה הכבדית.
הטיפול בהפטיטיס C התפתח מאד בעשורים האחרונים, בעיקר לאחר הצגת הטיפול באינטרפרון אלפא אשר הביא לירידה משמעותית בתגובה הוויראלית, כלומר ירידה ברמות RNA הנגיף. הטיפול באינטרפרון אלפא מביא לשפעול של מערכת העברת סיגנלים הנקראת JAKSTAT אשר מערבת פעילות אנטי-ויראלית, ואשר מדוכאת אצל חולי הפטיטיס C. קומבינציה טיפולית של אינטרפרון אלפא וריבווירין (ribavirin) הביא לכך שתוצאות אלו (כלומר, ירידה ברמות RNA עד לרמה שאינה מאותרת בדם) נשמרו לאורך זמן רב יותר ועל כן הסטנדרט הטיפולי הקיים נכון ל-2012 הוא טיפול בקומבינציה של פג אינטרפרון (pegylated IFN, שהחליף את אינטרפרון אלפא. PEG זה PolyEthylene Glycol, חומר שבהתקשרותו לאינטרפרון מאפשר שיחרור איטי של התרופה וצורך להזרקה רק פעם בשבוע ) יחד עם ריבירין, כאשר הטיפול ניתן למשך 48 שבועות וכולל הזרקה פעם בשבוע של פג אינטרפרון וכן מתן מינון יומי של ריבירין.
התגובה לטיפול התרופתי נצפית בין היתר על ידי ירידה של רמות ALT (אנזים כבד), כאשר עיקר התגובה לתרופות נצפית במהלך השנה הראשונה. התגובה לטיפול התרופתי יכולה להימשך לאורך זמן רב ועליה בחזרה של רמות הנגיף במהלך השנתיים שלאחר טיפול מוצלח, כמעט ולא מתרחשת. ריפוי מוצלח נקרא Sustained Viral Response או בראשי תיבות - SVR והוא מוגדר כחוסר יכולת לזהות RNA וירלי בדם 26 שבועות לאחר הפסקת הטיפול. הוא שונה אצל גנוטיפים שונים של הווירוס. גנוטיפ 1 ו-4 מקושרים עם תגובה של מעל 40%, בעוד שגנוטייפ 2 ו-3 נהנים מתגובה טובה יותר (מעל 80%) ואצלם הטיפול יכול להינתן למשך זמן מקוצר יותר (24 שבועות מול 48 שבועות בגנוטיפ 1 למשל). תגובה מוקדמת לטיפול (השגת ירידה משמעותית ב-RNA הנגיף תוך זמן קצר) מקושרת לסיכוי גבוה יותר להשיג תגובה ממושכת (SVR) ולכן מומלץ לבצע בדיקת דם לאחר 12 השבועות הראשונים לטיפול כדי להעריך את מידת הירידה ב-RNA הנגיף, ירידה לא מספקת יכולה לשמש אינדיקציה אף להפסקת הטיפול.
חולים עם שחמת הכבד וכן חולים ממוצא אפריקני-אמריקני או ממוצא לטיני וכן חולים עם עודף משקל מגיבים פחות טוב לטיפול. בנוסף לכך, ממצאים גנטיים הקשורים לגנים המקודדים אינטרפרון אנדוגני (של הגוף) יכולים להסביר את ההבדל בשיעור התגובה שיש לאנשים שונים לטיפול באינטרפרון חיצוני.
תופעות הלוואי הקשורות בטיפול באינטרפרון כוללות פריחה, שלשולים, תחושת נימול או עקצוץ בגפיים, וכן סימנים דמויי שפעת, דיכוי מח עצם, מצבי רוח משתנים ותגובות אוטואימוניות (במיוחד, autoimmune thyroiditis). תופעות הלוואי הקשורות בטיפול בריבירין כוללות המוליזה (אשר יכולה לגרום לירידה בהמוגלובין), על כן יש לעקוב מקרוב על ספירות הדם ולהימנע מלתת תרופה זו אצל אנשים הסובלים מאנמיה, או אצל חולים אשר ירידה בהמוגלובין תביא להתפתחות של מחלה משמעותית (כלומר, אנשים עם מחלת לב איסכמית או מחלות צרברו-ווסקולריות). בנוסף, ריבירין היא תרופה טרטוגנית ואסורה לשימוש במהלך הריון (כמו גם אינטרפרון) וכן מופרשת בכליה ולכן אסורה לשימוש אצל חולים הסובלים מאי ספיקת כליות כרונית.
קיימות שתי תרופות מסוג פג אינטרפרון, פג אינטרפרון אלפא 2a, ופג אינטרפרון אלפא 2b. כאשר נעשו מספר מחקרים בהשוואה בין שתיהן לצורך הערכת יעילות ותופעות הלוואי ונמצאו הבדלים מסוימים ביניהן, אולם שתיהן משמשות בטיפול במחלה.
הצלחות בהשגת SVR בשילוב פג אינטרפרון וריבווירין היו רק כ-40% וזאת בעיקר בגלל תופעות הלוואי של אינטרפרון שמנעה מחולים רבים לסיים את הטיפול.
המהפך בטיפול בהפטיטיס C
עם התקדמות ההבנה במנגנון ההתרבות של הווירוס, החלו לתכנן תרופות הפוגעות בו במספר מנגנונים. התרופות הראשונות היו מעכבי פרוטאז וא"כ הופיעו מעכבי RNA פולימראז ומעכבי החלבון הווירלי NS5.
שילוב תרופות עם שלוש התכונות האלה בתוספת ריבווירין נתן תוצאות SVR של 96% -100% במחקרים שונים. לאור התוצאות המצוינות האלה אישרה ועדת סל התרופות ב-2015 להכניס את התרופות Exviera ו-Viekirax לטיפול בחולי הפטיטיס C בשילוב עם ריבווירין. הטיפול ניתן במשך שלושה חודשים.
בגלל העלות הגבוהה של טיפול זה המהווה כ-30% מכלל סל התרופות אושר הטיפול רק לגנוטיפ 1 ולחולים עם דרגת לייפת הכבד F3 ו-F4. על החולים לעבור הערכה פסיכוסוציאלית על מנת לקבוע את מידת היענותם לטיפול ומניעת הדבקה נוספת לאחר מכן על ידי המשך הזרקת סמים.
מניעת הידבקות
נכון ל-2012 אין בנמצא חיסון פעיל או סביל להפטיטיס C. מידת ההטרוגניות של הווירוס ורמות המוטציות המהירות החלות בו, עדיין אינן מאפשרות יצירת חיסון יעיל. כדי למנוע את סכנת ההידבקות בנגיף, יש לנקוט צעדי מנע כדי שלא להיחשף אליו ובעיקר על ידי סינון קפדני של בדיקות דם. החולים בהפטיטיס C צריכים להימנע מלחלוק סכיני גילוח, מברשות שיניים וקוצצי ציפורניים עם אנשים אחרים החיים בבית. אין חשש בהנקה אצל תינוקות אשר נולדו לנשים נשאיות הפטיטיס C.
לקריאה נוספת
- טיפול משולש בהפטיטיס c מגנוטיפ אחד - מבט לאחור בפתחו של עידן חדש, גיל בן יעקב*, דניאלה מונטאנו*, נעים אבו פריחה*, אוהד עציון*, ויטלי דיזנגוף*, אלכס מושקלו*, דורון שוורץ*, שולמית מוניטין*, אנה טקצ'יק*, דורין זילברמן**, עמנואל סיקולר**, אלכסנדר פיש*, (* המכון לגסטרואנטולוגיה ומחלות כבד ,** מחלקה פנימית ב', המרכז הרפואי האוניברסיטאי סורוקה, מסונף לפקולטה למדעי הבריאות, אוניברסיטת בן-גוריון בנגב), הרפואה, כרך 155, חוברת 5, עמודים 272-275, ניסן-אייר תשע"ו, מאי 2016.
קישורים חיצוניים
- פרופ' זיו בן ארי, הפטיטיס C: האם המחלה עתידה להיעלם?, באתר ynet, 8 ביולי 2014
שגיאות פרמטריות בתבנית:מיון ויקיפדיה
שימוש בפרמטרים מיושנים [ דרגה ] הפטיטיס C22374657


